11.10.2024
Deutschland, wir haben ein Problem. Ein flächendeckendes Problem sogar, das immer größer und vor allem immer älter wird. Unsere Gesellschaft überaltert, chronische Volkskrankheiten nehmen ebenfalls zu. Und gleichzeitig sterben die ohnehin schon selten gewordenen Landarztpraxen langsam, aber sicher aus. Anfang 2024 waren laut Kassenärztlicher Vereinigung (KVB) in Bayern bereits 470 hausärztliche Vertragsarztsitze nicht besetzt. Ein kleiner Hoffnungsschimmer indes: Praxen auf dem Land können zu Gesundheitszentren zusammengeschlossen werden, um den Bedarf aufzufangen und die primäre Gesundheitsversorgung sicherzustellen. Doch so müssen wir in Zukunft in vielen Fällen deutlich weitere Wege in Kauf nehmen. Das geht so lange gut, bis es zu einem akuten Notfall kommt. Denn dann beginnt eine wilde Fahrt in einem Karussell, dass sich mit jeder Runde schneller dreht.
Ein kleines Gedankenexperiment, das gar nicht mal so unwahrscheinlich ist:
Bei einer Person wurde Diabetes diagnostiziert, sie lebt zuhause ihren Alltag vor sich hin. Eines Tages fällt sie plötzlich in den Unterzucker, erleidet also einen hypoglykämischen Schock. Sie kämpft mit Schwindel und Übelkeit, macht einen verwirrten Eindruck, bis sie das Bewusstsein verliert. Spätestens jetzt wird ein Notruf abgesetzt, die Rettungskette in Gang gesetzt und die notleidende Person ins Krankenhaus eingewiesen. Nach der stationären Behandlung kommt sie wieder nachhause, wo sie in ihre alltäglichen Verhaltensmuster zurückfällt. Nach kurzer Zeit wiederholt sich das Spektakel, Runde zwei: Unterzucker, Notruf, Krankenhaus. Als sich schließlich nach ein paar Umdrehungen im Karussell herausstellt, dass die Person allein daheim nicht mit ihrer chronischen Erkrankung und einer zuverlässigen Medikamenteneinnahme klarkommt, wird Zuhause-Wohnen als nicht mehr tragbar eingestuft und sie endet als Dauergast in einer Pflegeeinrichtung.
Das könnte deine Oma, dein Papa, die nette ältere Dame aus dem Nachbarhaus sein. Oder du selbst. Wollen wir das? Darf das unsere Zukunft sein?
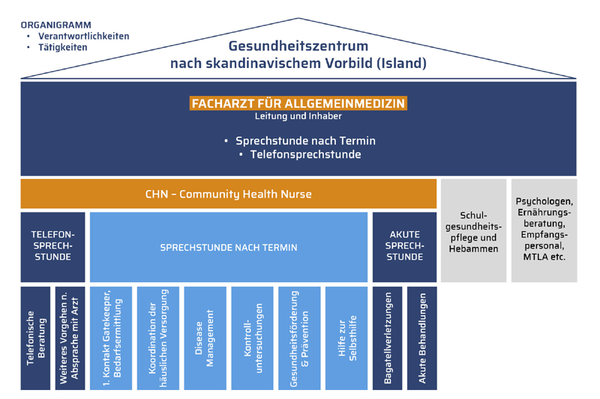
Skandinavisches Modell: Community Health Nurses – am Beispiel Islands – können im Gesundheitssystem eine zentrale Rolle zur primären Versorgung übernehmen. (Darstellung Elisa Johannsdottir)

Eine zentrale Rolle: Organisiert in sogenannten Gesundheitszentren, ermöglichen CHN eine koordinierte und effiziente medizinisch-pflegerische Versorgung.
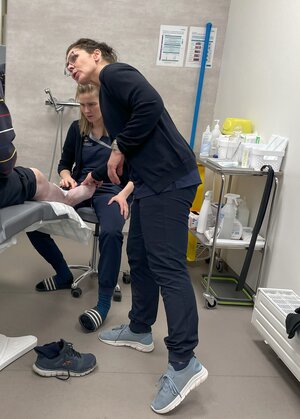
Sie übernehmen neben Koordination und Kommunikation auch direkte Versorgungsleistungen am Menschen, so etwa die Wundversorgung, Kontrolluntersuchungen oder die Beratung für bestimmte Krankheitsbilder. (Fotos Dr. Christine Aumer)
Die Lösung? Sie lautet kurz und knapp: Wir brauchen CHN, Community Health Nurses.
Blicken wir dazu ganz nach dem Motto „Spicken erlaubt“ nach Island – oder nach Finnland, Schweden, Kanada, UK oder in die USA. Dort sind Nurses, wie sie umgangssprachlich genannt werden, fester Bestandteil des primären Gesundheitssystems. Sie sind für die Menschen im häuslichen Umfeld die #1 Ansprechpersonen in Sachen medizinisch-pflegerischer Grundversorgung, ermitteln den individuellen Bedarf, kümmern sich in Sprechstunden um Kontroll-Untersuchungen und Checkups, leisten telefonische Beratung oder versorgen akute Wunden und Bagatellverletzungen. Besonders multimorbide Personen oder Patientinnen und Patienten mit chronischen Leiden profitieren von den Leistungen durch CHN.
Wir sehen viele Paradebeispiele dafür, dass mithilfe von CHN im ambulanten Bereich die Versorgungskontinuität gesichert werden kann. Mit Kompetenzen im Bereich Disease Management und Versorgungskoordination bilden sie ein wichtiges Bindeglied zwischen Patientinnen und Patienten sowie dem ambulanten und stationären Versorgungssektor – ganz ohne, dass bei allen möglichen Unannehmlichkeiten gleich eine Ärztin oder ein Arzt eingeschaltet wird. Die haben ohnehin mehr als genug zu tun. CHN vermeiden durch ihre frühen Einsätze Notfälle und kappen damit die Spitzen, die zur allmählichen Überlastung unseres Gesundheitssystems führen. Denn es zeichnet sich bereits jetzt ab, dass die Hausärztin oder der Hausarzt sehr wohl über den Lebensstil ihrer Stammkundschaft, etwaige Probleme mit der Medikamenteneinnahme oder gesundheitlich kritische Momente der vergangenen Jahre Bescheid wissen. Doch für eine effektive Koordination und Verknüpfung mit mehreren bereits existierenden Stellen zur Fürsorge multimorbider Menschen mit komplexer Versorgungssituation fehlen die Zeit, zuständige Personalkapazitäten – beim Namen CHN – und die Refinanzierungsmöglichkeiten für diese Tätigkeiten.
Ein nicht zu verachtender „Nebeneffekt“ des Einsatzes von CHN im deutschen Gesundheitssystem wäre übrigens auch das massive Einsparungspotential an Geldern durch weniger Krankenhausaufenthalte und Wiedereinweisungen sowie eine effektivere Betreuung und Unterstützung von (chronisch) kranken Personen.
Die Tücke bei diesem Lösungsansatz? Deutschland hat für den vermeintlich praktikablen Vorschlag von Community Health Nursing natürlich auch ein strukturelles Problem parat. Unser altbewährtes Gesundheitssystem hat aktuell sehr starre Sektorengrenzen und sieht ebenso akkurate Aufgabenverteilungen vor. Jedoch nur wenn CHN per sogenannter Heilkundeübertragung rechtssicher weitergehende heilkundliche Aufgaben bei den Diagnosen Diabetes, Demenz und zur Wundversorgung übernehmen dürfen, kann das Potential dieser Idee voll ausgespielt werden – ein weiteres Argument für die akademische Professionalisierung der Pflege.
Die Marschrichtung in der Politik ist eigentlich glasklar formuliert: Das Thema CHN steht im Koalitionsvertrag der Bundesregierung von 2021. Zweieinhalb Jahre später gab es zumindest in Berlin, Hamburg, Nordrhein-Westfalen und Schleswig-Holstein erste nennenswerte Bewegungen. Na gut, gar nichts hat sich in Bayern nun auch nicht getan. 2022 wurde durch das Bayerische Landesamt für Pflege die Förderrichtlinie Gute Pflege in Bayern ins Leben gerufen. Mit einhergehendem Förderbudget können Pflege- und Gesundheitslotsen finanziert werden. Warum passt das jetzt nicht? Die geförderten Maßnahmen und Stellen betreiben keine patientennahe Versorgung und direkte Pflege am Menschen – sie tragen also nur sehr eingeschränkt zur Primärversorgung bei. Und dann wäre da noch die Schwierigkeit der schwammigen Begrifflichkeiten und unterschiedlicher Auslegungen von Pflegelotse, sogenannter Gemeindeschwester und CHN. Dabei sind sie (eigentlich) deutlich voneinander abzugrenzen. Ein Pflegelotse leistet Beratung. Die Gemeindeschwester bietet für hochbetagte Menschen, Hilfe und Rat zu Unterstützungsangeboten im Alltag und initiiert in den Regionen selbstständigkeitsfördernde Infrastrukturen für Seniorinnen und Senioren. Eine CHN hingegen leistet direkte medizinische und pflegerische Versorgungsarbeit.



Medizinisch-pflegerische Leistungen von CHN: Besonders im häuslichen Umfeld stellen CHN für multimorbide und chronisch kranke Personen sowie Ältere eine wichtige Anlaufstelle zur Gesundheitsversorgung dar. Sie beraten, schulen und leisten Patientinnen und Patienten Hilfestellung im Umgang mit ihrem komplexen Krankheitsbild. Sie führen regelmäßige Checkups oder Nachsorgeuntersuchungen durch. Sie haben die korrekte Einnahme von Medikamenten im Blick. Sie analysieren den Bedarf für weiterführende medizinische Versorgung und koordinieren diese. (Fotos Forschungsgruppe CHN)
Mittendrin in diesem aktuell sehr verzwickten Spannungsfeld ist die THD. Bereits Ende 2022 unterzeichneten das Bayerische Landesamt für Pflege und die Hochschule Kooperationsvereinbarungen, um gemeinsam die Forschung und Praxisentwicklung in der Pflege- und Gesundheitsversorgung in Bayern voranzutreiben. 2023 versuchte Prof. Dr. biol. hum. Horst Kunhardt, das Thema CHN in Form eines Pflegecampus Niederbayern, analog zum Medizincampus Niederbayern, beim Bayerischen Staatsministerium für Gesundheit und Pflege zu platzieren. Mit einer einstweiligen Abfuhr gab sich die Gruppe Forschender der Fakultät Angewandte Gesundheitswissenschaften aber nicht zufrieden.
Das Team um Prof. Dr. Christian Rester eruierte, wo in Deutschland Versorgungslücken sichtbar werden, und arbeitet an einem praxisnahen Modell zur Implementierung von CHN in das deutsche Gesundheitssystem. Dafür ergründen die wissenschaftlichen Mitarbeiterinnen Dr. phil. Christine Aumer und Elisa Johannsdottir mit Unterstützung der Mitarbeiterin Anna Pahl eine Vielzahl an Fragestellungen.
Wie greifen CHN, Ärzteschaft, Apotheken und Therapieberufe optimal ineinander? An welchen Institutionen kann eine CHN angesiedelt sein und welche ist die effizienteste Option? Welche Tätigkeiten übernimmt eine Community Health Nurse? Welche Strukturen müssen gegeben sein für den effektiven Einsatz? Welche Gebiete des deutschen Rechts werden tangiert und müssen deshalb erweitert oder angepasst werden? Wer trägt die Kosten für CHN und wie können erbrachte Leistungen abgerechnet werden? Welcher Qualifikationen und Kenntnisse bedarf es für die Ausübung von CHN? Wie kann die Akademisierung dieses neuen Berufsbildes gestaltet sein?
Als Beispiele im internationalen Umfeld für die Erfolge und Vorteile von CHN für die Gesundheitsversorgung – für das System wie auch für die Patientinnen und Patienten – dienen den Wissenschaftlerinnen insbesondere die skandinavischen Modelle wie in Island.
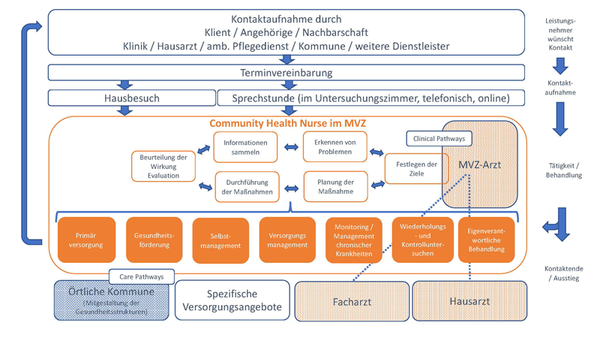
So könnte CHN in Deutschland eingesetzt werden: Die THD-Forschungsgruppe arbeitet an einem Modell, wie CHN in das deutsche Gesundheitssystem integriert werden kann und welche Schnittstellen für eine eng verzahnte Zusammenarbeit mit bestehenden Instanzen zum Tragen kommen. Dafür dient der abgebildete beispielhafte Versorgungsprozess als Grundlage. (Darstellung Forschungsgruppe CHN)
Ein wichtiger Schritt für die Forschung ist der in die Praxis. Diesen beschreitet das Projektteam derzeit gemeinsam mit der Schwesternschaft München vom Bayerischen Roten Kreuz e.V. und weiteren Akteuren an der Rotkreuzklinik in Lindenberg. Die Förderung des zweijährigen Pilotprojekts in der Kleinstadt im Allgäu durch das Bayerische Landesamt für Pflege ist beantragt. Dort treten voraussichtlich noch in 2024 die ersten Community Health Nurses ihren Dienst an und bieten vollwertige Primärversorgung im Umland der Klinik. Die Aufgabe der Forschungsgruppe CHN ist es, das Pilotprojekt in Lindenberg aus der Sicht der Wissenschaft im Rahmen einer Multi-Method-Studie zu begleiten. Sie dokumentieren und bewerten den Einsatz ihres Modells in der Alltagspraxis hinsichtlich des Nutzens, der Umsetzbarkeit und der Erfahrungen aller Beteiligten, um ihr Modell basierend auf diesen Erkenntnissen weiterzuentwickeln.
Die Forschenden der THD traten für ihre Arbeit jüngst an den Deutschen Berufsverband für Pflegeberufe (DBfK) heran, der als größte Vereinigung für professionelle Pflege in Deutschland bereits eine Fachgruppe zur Vernetzung von CHN-Alumni, Studierenden und weiteren Fachexpertinnen und -experten, die sich für die Etablierung des neuen Handlungsfeldes einsetzen, initiiert haben. Außerdem stehen sie mit dem Deutschen Pflegerat e.V. zur Stärkung der Profession und des neuen Handlungsfeldes im engen Austausch.
Alle Bemühungen um die Etablierung von CHN haben im Kern nur ein großes Ziel: Für die Gesellschaft gilt es rasch größer werdende Versorgungslücken zu schließen, um flächendeckend eine bedarfsgerechte und effiziente medizinische und pflegerische Versorgung sicherstellen zu können.
Dafür muss zunächst eine Grundlage geschaffen werden, die die Finanzierung des gesamten Gesundheitssystems langfristig sichert. Denn alle Budgets sind endlich und müssen entsprechend neu verteilt werden. Gleichzeitig ist es notwendig, einen rechtssicheren Rahmen für das Handeln von CHN zu definieren und die Haftungsfrage zu klären.